Campi chirurgici
Chirurgia Oncologica testa e collo
Svuotamento laterocervicale
Lo svuotamento laterocervicale è una procedura chirurgica che prevede la rimozione di alcune vie linfonodali delle stazioni laterocervicali. Secondo Robbins si possono distinguere 7 livelli laterocervicali per lato (solamente il settimo livello è impari e mediano) delimitati da specifiche strutture anatomiche che vengono utilizzate come punti di repere durante l’atto chirurgico.
Indicazioni
● Neoplasie del testa-collo con alta probabilità di metastatizzazione linfonodale in assenza di reperti radiologici e clinici sospetti (svuotamento laterocervicale profilattico)
● Neoplasie del testa-collo con metastasi linfonodali documentate radiologicamente e clinicamente (svuotamento laterocervicale terapeutico)
● Metastasi linfonodali in assenza di riscontro del tumore primitivo (tumori occulti)
● Linfoadenopatie sospette non meglio caratterizzabili con altre metodiche (es. agoaspirato)
Indicazioni
● Neoplasie del testa-collo con alta probabilità di metastatizzazione linfonodale in assenza di reperti radiologici e clinici sospetti (svuotamento laterocervicale profilattico)
● Neoplasie del testa-collo con metastasi linfonodali documentate radiologicamente e clinicamente (svuotamento laterocervicale terapeutico)
● Metastasi linfonodali in assenza di riscontro del tumore primitivo (tumori occulti)
● Linfoadenopatie sospette non meglio caratterizzabili con altre metodiche (es. agoaspirato)
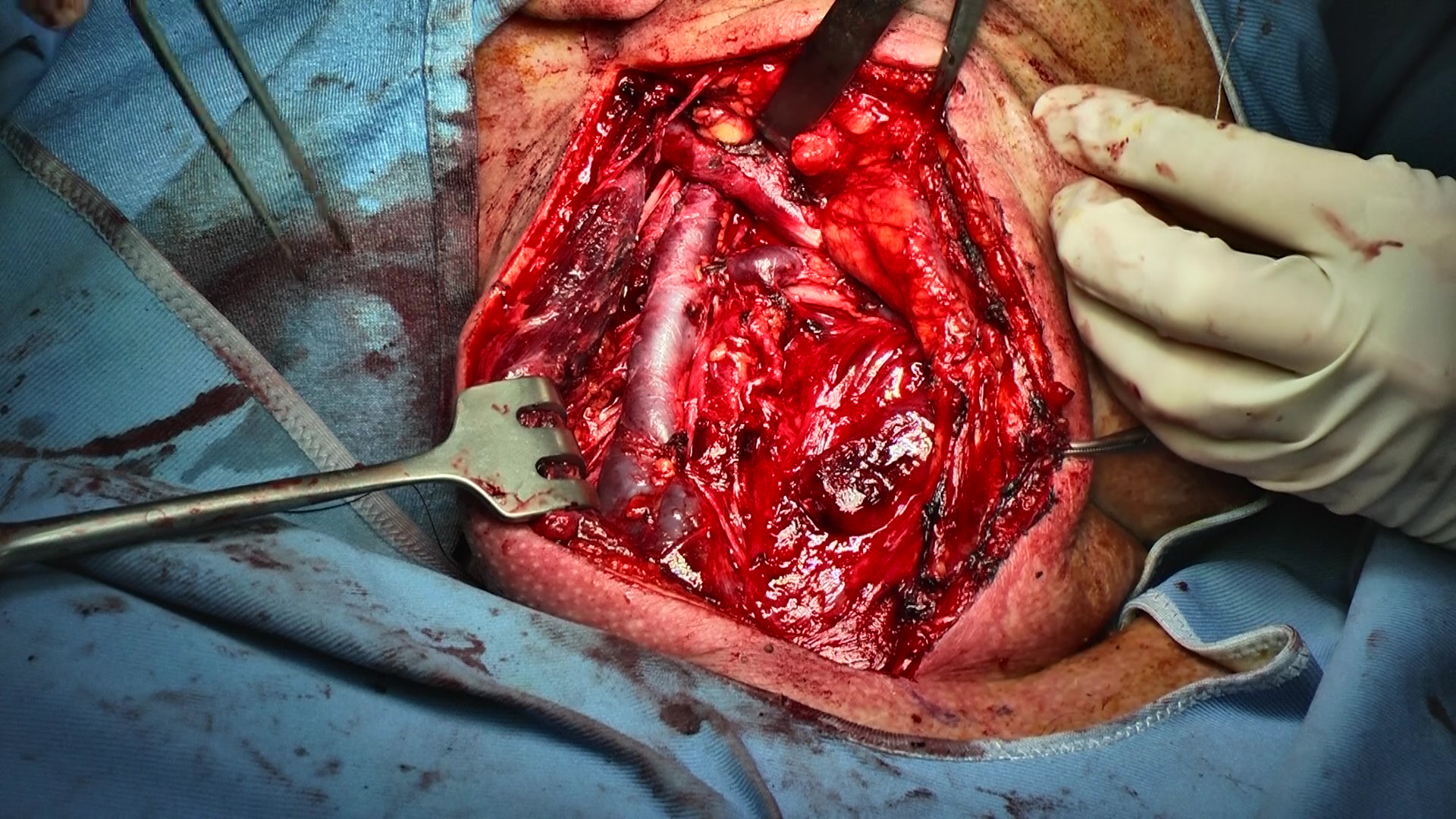
Descrizione
Lo svuotamento delle stazioni linfonodali viene eseguito nella maggior parte dei casi contemporaneamente alla rimozione del tumore primitivo e può essere mono o bilaterale. A seconda delle stazioni linfonodali coinvolte viene eseguita un’incisione longitudinale lungo il bordo anteriore del muscolo sternocleidomastoideo dalla punta della mastoide alla testa della clavicola che può essere estesa alla regione sottomandibolare.
Nello svuotamento selettivo viene rimosso il tessuto fibroadiposo contenente le vie di drenaggio linfatico rispettando l’integrità di alcune strutture cervicali, in particolare: carotide comune, interna ed esterna, vena giugulare interna, nervo vago, nervo ipoglosso, nervo accessorio spinale e il muscolo sternocleidomastoideo. In caso di metastasi clinicamente N3 (estensione extracapsulare) o con riscontro intraoperatorio di invasione verso altre strutture vengono eseguiti degli svuotamenti radicali o varianti.
Lo svuotamento laterocervicale radicale prevede la rimozione dei livelli linfonodali dal I al V insieme al sacrificio del nervo spinale, vena giugulare interna e muscolo sternocleidomastoideo. Lo svuotamento laterocervicale radicale modificato o funzionale è una variante che prevede il risparmio di una o tutte le strutture sopracitate, per questo se ne distinguono tre tipi. Complicanze degli svuotamenti laterocervicali possono essere la rottura accidentale intraoperatoria di vasi sanguigni (più frequente nei colli radiotrattati), deficit nervosi post-operatori (lesione del ramo marginalis mandibulae, ipoglosso, spinale e nervi misti) e linforragie (svuotamenti del IV livello sinistro). I deficit funzionali sono molto più frequenti negli svuotamenti radicali a causa del sacrificio di determinate strutture.
Per maggiori informazioni, contattaci
LE ATTIVITA’ NEL DETTAGLIO
Altri interventi chirurgici e patologie trattate
Carcinomi dell’osso temporale
Il condotto uditivo esterno è rivestito da cute pertanto può essere coinvolto da tumori maligni come negli altri distretti corporei. Tali neoformazioni durante la loro progressione possono coinvolgere la mastoide, la cassa del timpano, la parotide e l’articolazione temporo-mandibolare. Egli stadi avanzati possono raggiungere e infiltrare la dura della fossa cranica media e il seno sigmoide.
Ipoacusia-Sordità
L’ipoacusia o sordità è la perdita dell’udito, che può essere di gravità variabile. L’ipoacusia è solitamente causata da un danno a carico di una o più strutture dell’orecchio. Può essere monolaterale o bilaterale. È definita trasmissiva, neurosensoriale o mista in base alla sede anatomica dove è localizzato il danno.
Le patologie differiscono molto a seconda che il paziente sia pediatrico o adulto o geriatrico.
Chirurgia della staffa
L’approccio endoscopico transcanalare viene utilizzato nel nostro centro anche per il trattamento della otosclerosi e della anomalia stapediale, la via di approccio non varia da quella adottata tradizionalmente con il microscopico, ma ci permette una visione del campo con magnificazione delle strutture nettamente utile nei casi di malformazione stapediale e nei casi di anomalia di decorso o di conformazione del nervo facciale.
Indicazioni
– Otosclerosi: Ipoacusia trasmissiva o mista con gap osso-aereo di almeno 30 dB
– Anomalie congenite della staffa
– Anomalie del decorso del nervo facciale in rapporto alla finestra ovale
Il paziente candidato a intervento necessita di una TC orecchio medio senza mdc e di un esame audiometrico ai fini della programmazione chirurgica.
Angiofibroma del rinofaringe
L’angiofibroma del rinofaringe è un tumore benigno, che colpisce quasi esclusivamente il sesso maschile durante l’adolescenza.
Si tratta di un tumore benigno costituito da una componente vascolare pronunciata, con capillari fragili, che tendono a lesionarsi anche a seguito di traumi di lieve entità, determinando abbondanti emorragie.
Si sviluppa a partire dalla parete postero-laterale della fossa nasale (regione sfenopalatina) e successivamente invade il rinofaringe, la fossa pterigo-palatina e i seni mascellari ed etmoidali, fino ad un possibile interessamento della base cranica; ha una lenta crescita e talvolta va incontro a regressione spontanea.

